آشنایی با بیماری نادری بنام تب دِنگی: (Dengue fever)
سپیده مظاهری /دبیر سرویس پزشکی سلامت
17 تیر 03
16۰207
بیماری ناشی از ویروس دنگی (DENV) که متعلق به خانواده Flaviviridae «فلاوی ویرید» و جنس flavivirus «فلاوی ویروس» است. ویروسهای دیگری نیز متعلق به همین خانوادهاند و باعث بیماری در انسانها میشوند.
برای مثال «ویروس تب زرد»، «ویروس نیل غربی»، «ویروس التهاب مغز یا آنسفالیت سنتلوئیس»، «ویروس آنسفالیت ژاپنی»، «ویروس آنسفالیت منتقل شده از ساس»، «بیماری جنگل کیاسانور» و «ویروس تب هموراژیک اُمسک» همه از خانواده فلاوی ویریده هستند. بیشتر این ویروسها از طریق پشه و ساس پخش میشوند.
ژنوم DENV شامل یک RNA تک رشته ای (ssRNA) مثبت کدگذاری شده توسط ۳ پروتئین ساختاری از جمله پروتئین کپسید (C)، پروتئین غشاء (M) و پروتئین پوشش (E) و هفت پروتئین های غیر ساختاری (NS) است. کروی شکل با پوشش لیپیدی هستند. عفونت DENV در آسیا، آمریکای لاتین و سایر مناطق گرمسیری و نیمه گرمسیری جهان شیوع بیشتری دارد. تب دِنگی نام یک بیماری ویروسی است که آن را تب دنگ، تب دانگ و تب استخوانشکن هم می نامند. زیرا به دلیل درد شدید حاصل از آن بیمار تصور میکند استخوانهایش در حال شکستن هستند.
اپیدمی های بیماری شبه دنگی بیش از ۲۰۰ سال است که شناخته شده است و تا نیمه اول این قرن در آسیا، در امتداد سواحل اقیانوس اطلس و خلیج فارس و دریای کارائیب رایج بوده است.در طول جنگ جهانی دوم، هزاران سرباز در اقیانوس آرام و آسیا به تب دنگی مبتلا شدند. تب دنگی در حال حاضر در مناطق گرمسیری و نیمه گرمسیری در دریای کارائیب، مکزیک، آمریکای مرکزی و جنوبی، آفریقا، آسیا و اقیانوس آرام رخ می دهد. هر ساله مواردی از بیماری شبه دنگی در مسافرانی که از این مناطق به ایالات متحده باز می گردند گزارش می شود. در سال ۱۹۸۶، ۳۳ مورد تایید شده سرولوژیکی از ۱۰ ایالت و ناحیه کلمبیا گزارش شد. در مناطقی که پشههای ناقل بالقوه دنگی وجود دارد، ورود ویروس ممکن است منجر به انتقال ثانویه شود. انتقال بومی دنگی در تگزاس در سال ۱۹۸۶ برای دومین بار در ۶ سال ثبت شد.
یک شکل بالینی شدیدتر عفونت دنگی، سندرم تب خونریزی دهنده دنگی/سندرم شوک دنگی (DHF/DSS)، اولین بار در سال ۱۹۵۴ در فیلیپین شناسایی شد و متعاقباً در سراسر آسیای جنوب شرقی گسترش یافت DHF/DSS .در حال حاضر یکی از علل اصلی عوارض و بدون درمان مناسب، مرگ و میر در کودکان در مناطق گرمسیری آسیا است و با افزایش فراوانی در نیمکره غربی رخ می دهد.
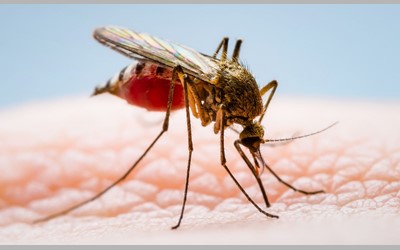
این بیماری از طریق پشهای به نام پشه آئدس( Aedes aegypti ) که به ببر آسیایی مشهور شده به خصوص گونه «آئدس اجیپتی» به انسان منتقل میشود. این گونه در آبی که در ظروف طبیعی و مصنوعی در اطراف محل سکونت انسان جمع شده است، تکثیر می شود. کاهش تلاشهای کنترل پشه در نیمکره غربی در دو دهه گذشته منجر به افزایش توزیع این ناقل پشه در منطقه شده است. Ae. aegypti در سراسر جنوب شرقی ایالات متحده یافت می شود. یکی دیگر از ناقلین مهم پشه دنگی به نام Aedes albopictus اخیراً با واردات لاستیک از آسیا در این کشور ایجاد شده است.
پشه Aedes aegypti در مناطق استوایی جهان بهویژه آسیای جنوب شرقی از جمله مالزی وجود دارد. علائم این بیماری سردرد، کمردرد و پشت درد، تب معمولاً شدید و در برخی موارد خارش و جوش در قسمتهای مختلف بدن است. گاهی انسانها بیماری دنگی را به پشهها منتقل میکنند. اگر پشه ماده، انسان مبتلا به دنگی را نیش بزند، ویروس دنگی به او نیز منتقل میشود. در ابتدا ویروس در سلولهای تشکیل دهنده ناحیه شکم پشه زندگی میکنند. حدود ۸ تا ۱۰ روز بعد از آن، ویروس به غدد بزاقی پشه که تولید کنند بزاق هستند، سرایت میکنند. به این ترتیب بزاق تولید شده در بدن پشه آلوده به ویروس دنگی است؛ بنابراین هنگامی که پشه انسان را نیش میزند، بزاق آلوده به بدن انسان منتقل میشود و او را نیز آلوده میکند.
Aedes aegypti
برخی نشانههای تب دنگی عبارتند از تب، سردرد، حساسیتهای پوستی مشابه سرخک و درد در ماهیچهها و مفاصل. ممکن است تب دنگی در تعداد کمی از بیماران به یکی از دو گونه خطرناک و کشنده تبدیل شود. گونه اول تب هموراژیک دنگی است که باعث خونریزی، ترشح مایعات به بیرون از عروق خونی و کاهش پلاکتهای خون میشود. گونه دوم سندروم شوک دنگی است که باعث افت فشار شدید میشود. ویروس دنگی ۴ نوع متفاوت دارد. در حال حاضر، چهار متفاوت وجود دارد سروتیپ های DENV، DENV-1، DENV-2، DENV-3 و DENV-4 . در نتیجه، یک فرد ممکن است به DENV در طول زندگی خود چهار بار عفونت مبتلا شود.
علایم و نشانهها
هنگامی که یک پشه، انسان را نیش میزند، بزاق او وارد بدن آن فرد میشود. اگر پشه به دنگی مبتلا باشد، ویروس به بزاقش نیز منتقل میشود؛ بنابراین هنگامی که پشه انسان را نیش میزند، ویروس دنگی به همراه بزاقش به بدن انسان منتقل خواهد شد. ویروس به گلبولهای سفید خون متصل و وارد آنها میشود. (گلبولهای سفید خون وظیفه دارند با مبارزه با تهدیدهای در برابر بدن؛ مانند عفونت از آن دفاع کنند) همانطور که گلبولهای سفید در سراسر بدن حرکت میکنند، ویروس تکثیر میشود (یا تعداد بیشتری از خودش میسازد). گلبولهای سفید در واکنش به این تکثیر پروتئینهایی (یا به اصطلاح سایتوکین) مانند اینترلوکین، اینترفرون و عامل نکروز تومور تولید میکند. این پروتئینها باعث وقوع تب، نشانههای مشابه سرماخوردگی و دردهای شدید در بیماری دنگی میشوند.
اگر شخصی عفونت شدید (جدی) داشته باشد، ویروس با سرعت بیشتری در بدنش تکثیر میشود. به دلیل این که تعداد ویروس بیشتری به وجود میآید، احتمال عفونت اندامهای بیشتری (از جمله کبد و مغز استخوان) نیز به وجود میآید. مایعات موجود در جریان خون به بیرون از دیوارههای رگهای کوچک و به داخل حفرههای بدن ترشح میشوند. به همین دلیل خون کمتری در رگهای خونی گردش میکند (یا در اطراف بدن حرکت میکنند). فشار خون فرد آن قدر پایین میآید که قلب نمیتواند خون کافی به اندامهای حیاتی (مهمترین اعضای بدن) بفرستد. مغز استخوان هم نمیتواند پلاکتهای کافی، که مورد نیاز برای انعقاد صحیح خون، تولید کند. خونریزی اصلیترین عارضه دنگی است.
علایم بیماری ۳ تا ۱۴ روز بعد از ابتلا به ویروس دنگی نمایان میشوند. بیشتر مواقع نشانهها بین ۴ تا ۷ روز آشکار میشوند. بنابراین اگر شخصی از مکانی که ویروس دنگی در آن شایع است بازگردد و پس از ۱۴ روز نشانهها را در خود مشاهده کند، به ویروس دنگی مبتلا نشده است. معمولاً نشانهها در کودکان مبتلا به ویروس دنگی، مشابه سرماخوردگی معمولی یا گاستروآنتریت (آنفلوآنزای معده، برای مثال استفراغ و اسهال) است. با این حال احتمال پدید آمدن مشکلات حاد برای کودکان بسیار بیشتر است.
نشانههای معمول تب دنگی
عبارتند از تبی که بهطور ناگهانی آغاز میشود، سردرد (معمولاً پشت چشمها)، حساسیت پوستی و درد ماهیچهها و مفاصل. نام مستعار این بیماری، «تب استخوانشکن»، نشاندهنده شدت این درد است. تب دنگی در سه مرحله اتفاق میافتد: تب، وخامت، بهبودی.در مرحله تب، شخص دچار تب شدید میشود. معمولاً تب بالای ۴۰ درجه سلسیوس (۱۰۴ درجه فارنهایت) است. هم چنین ممکن است شخص دردهای عمومی و سردرد داشته باشد. مرحله تب اغلب بین ۲ تا ۷ روز ادامه مییابد. در روزهای اول و دوم بیماری، حساسیت به صورت پوست گلگون (قرمز رنگ) نمایان میشود. با پیشرفت بیماری (روزهای ۴ تا ۷ ) حساسیت مشابه سرخک میشود. ممکن است دانههای کوچک قرمز (پتشی) روی پوست نمایان شوند. این لکهها با فشار موضعی از بین نمیروند. این دانههای قرمز از پاره شدن مویرگها پدید میآیند. ممکن است فرد از غشاء مخاطی بینی و دهان خونریزی کند. خود تب نیز ممکن است پایین آمده ولی دوباره برای مدت یک یا دو روز بازگردد. این روند برای هر فرد متفاوت است.
برخی افراد پس از برطرف شدن تب شدید وارد مرحله وضعیت وخیم میشوند. وضعیت وخیم بین ۱ تا ۲ روز ادامه مییابد. در این مرحله ممکن است مایعات در ناحیه سینه و شکم جمع شود. دلیل این پدیده خونریزی رگهای کوچک است. مایع تراکم مییابد و دیگر در بدن و دستگاه گردش خون جریان نمییابد. به این معنا که اندامهای حیاتی (مهمترین اندامهای بدن) به اندازه معمول خون دریافت نمیکنند. به همین دلیل اندامها بهطور طبیعی کار نمیکنند. همچنین ممکن است شخص به شدت خونریزی کند (معمولاً از دستگاه گوارش). کمتر از %۵ از افراد مبتلا به ویروس دنگی دچار شوک دستگاه گوارش، سندروم شوک دنگی و تب هموراژیک دنگی است. احتمال پدیدار شدن مشکلات جدی برای فردی که قبلاً به نوعی از دنگی مبتلا شده باشد (عفونت ثانویه) بیشتر است. در مرحله بهبودی مایعی که رگها خارج شده بود به جریان خون بازمیگردد. مرحله بهبودی معمولاً ۲ تا ۳ هفته طول میکشد. وضعیت بیمار در این مرحله بهتر میشود. با این حال ممکن است آنها دچار خارش شدید و ضربان قلب پایین شوند. در این مرحله ممکن است وضعیت ازدیاد حجم مایعات پیش بیاید (که در آن حجم مایعات جذب شده از حجم مایعاتی که قبلاً از رگها خارج شده بودند، بیشتر است). این حالت بر مغز تأثیر میگذارد، باعث تشنج یا سطح متفاوتی از هوشیاری شود (که در آن تفکر، آگاهی و رفتار فرد با اوقات عادی متفاوت است). پروتئین غیر ساختاری ویروس دنگی ۱ (NS1) آزادسازی سیتوکین های پیش التهابی را افزایش می دهد که بیان زونولین روده را القا می کند. در نتیجه، پروتئین ZO-1 به سیتوپلاسم منتقل می شود که باعث افزایش نفوذپذیری انتروسیت می شود.
تشخیص
معمولاً پزشکان متخصص با معاینه شخص مبتلا و مقایسه نشانههای آنها با دنگی، این بیماری را تشخیص میدهند. احتمال تشخیص دنگی توسط پزشکان متخصص با استفاده از این شیوه در مکانهایی که این بیماری شایع است، بسیار زیاد است. اگرچه در مراحل اولیه دنگی، تشخیص آن از عفونتهای ویروسی دیگر (عفونتهای ایجاد شده توسط ویروسها) بسیار دشوار است. اگر شخصی دچار تب و دو نشانه از نشانههای حالت تهوع و استفراغ، حساسیت پوستی، دردهای عمومی (در سراسر بدن)، کاهش در گلبولهای سفید خون یا تست تورنیکه مثبت. در مناطقی که دنگی شایع است هر گونه نشانه هشدار دهنده مانند تب نشان میدهد فرد مبتلا به دنگی است. معمولاً نشانههای هشدار دهنده پیش از شدت گرفتن دنگی نمایان میشوند. هنگامی که امکان انجام تست آزمایشگاهی وجود ندارد، تست تورنیکه مورد استفاده قرار میگیرد. برای انجام این تست، پزشک بازوبند فشار خون را برای ۵ دقیقه به دست بیمار میبندد. سپس هر گونه دانه قرمز نمایان شده بر روی پوست را میشمارد. هر چه تعداد این دانههای قرمز بیشتر باشد، احتمال ابتلا به بیماری دنگی برای آن فرد بیشتر است.
تستهای آزمایشگاهی
تب دنگی را میتوان به کمک تستهای میکروبیولوژی آزمایشگاهی تشخیص داد. تعدادی تست متفاوت در آزمایشگاه صورت میگیرد. در یک تست (جداسازی ویروس) متخصصان ویروس دنگی را در کشتهای (نمونههای) سلولی ایزوله (تفکیک) میکنند. در تست دیگری (شناسایی نوکلئیک اسید) نوکلئیک اسید موجود در ویروسها را با تکنیکی به نام واکنش زنجیرهای پلیمراز یا PCR ردیابی میکند. در تست سوم (شناسایی آنتیژن) به دنبال آنتیژنهای ویروس میگردند. در تستی دیگر برای یافتن آنتیبادی که بدن برای مبارزه با ویروس دنگی تولید میکند، خون را جستجو میکنند. تست جداسازی ویروس و شناسایی نوکلئیک اسید بهتر از تست شناسایی آنتیژن عمل میکنند. اگرچه این دو هزینه بیشتری داشته و در نتیجه در مناطق زیادی انجام نمیشوند. هنگامی که ویروس دنگی در مراحل ابتدایی بیماری است، ممکن است همه این تستها منفی باشند (به عبارت دیگر بیمار بودن فرد را نشان نمیدهند). به استثنای تست آنتیبادی، این تستهای آزمایشگاهی تنها زمانی قابل استفادهاند که بیماری، حاد (مراحل ابتدایی) باشد. اگرچه تست آنتیبادی در مراحل بعدی نشاندهنده ابتلای فرد به دنگی است. بدن پس از ۵ تا ۷ روز آنتیبادی خاصی تولید میکند که وظیفهاش مبارزه با ویروس دنگی است.
درمان
هیچ درمان مشخصی برای تب دنگی وجود ندارد. افراد مختلف، با توجه به علایمشان، نیاز به درمانهای متفاوت دارند. برخی افراد صرفاً با نوشیدن مایعات در منزل بهتر میشوند، درحالیکه یک متخصص سلامت بهدقت آنها را تحت نظر دارد تا مطمئن شود که در حال بهبود هستند. افراد دیگری نیاز به مایعات وریدی و تزریق خون دارند. اگر فردی علائم اخطاردهنده حاد داشته باشد، بهویژه اگر شرایط بیماری مزمن در او باشد، ممکن است متخصص سلامت تصمیم بگیرد که فرد را در بیمارستان بستری کند.
عوامل بروز تب دنگی
عواملی که در ۱۷ سال گذشته باعث ظهور و ظهور چشمگیر دنگی و DHF به عنوان یک مشکل بهداشت عمومی جهانی در ۱۷ سال گذشته شده اند، پیچیده هستند و به طور کامل شناخته نشده اند. با این حال، به نظر می رسد که تجدید حیات با تغییرات جمعیتی و اجتماعی در ۵۰ سال گذشته ارتباط نزدیکی داشته باشد. دو عامل اصلی رشد بیسابقه جمعیت جهانی و شهرنشینی بیبرنامه و کنترلنشده مرتبط، بهویژه در کشورهای در حال توسعه گرمسیری بوده است. مسکن نامرغوب، ازدحام جمعیت، و خرابی سیستمهای مدیریت آب، فاضلاب و پسماند مرتبط با شهرنشینی بیبرنامه، شرایط ایدهآلی را برای افزایش انتقال بیماریهای منتقله از طریق پشه در مراکز شهری گرمسیری ایجاد کرده است.
سومین عامل اصلی عدم کنترل موثر پشه در مناطقی است که تب دنگی بومی است. در طول ۲۵ سال گذشته تاکید بر اسپری فضا با حشره کش ها برای کشتن پشه های بالغ بوده است. این امر مؤثر نبوده است و در واقع، با دادن «احساس کاذب امنیت» به شهروندان جامعه و مقامات دولتی، برای تلاشهای پیشگیری و کنترل مضر بوده است . علاوه بر این، پراکندگی جغرافیایی و تراکم جمعیت A. aegypti ، به ویژه در مناطق شهری مناطق گرمسیری، به دلیل افزایش تعداد زیستگاه های لارو پشه در محیط خانگی افزایش یافته است. مورد دوم شامل پلاستیک های غیرقابل تجزیه زیستی و لاستیک های خودروهای مستعمل می شود که شیوع هر دو در این دوره به طور چشمگیری افزایش یافته است.
چهارمین عامل مسئول ظهور جهانی دنگی و DHF افزایش سفرهای هوایی است که مکانیسم ایده آلی را برای انتقال دنگی و سایر پاتوژن های شهری بین مراکز جمعیتی جهان فراهم می کند به عنوان مثال، در سال ۱۹۹۴، حدود ۴۰ میلیون نفر از طریق هوایی ایالات متحده را ترک کردند که بیش از ۵۰ درصد آنها برای تجارت یا تعطیلات به کشورهای گرمسیری که در آن تب دنگی بومی است، سفر کردند. بسیاری از مسافران هنگام بازدید از مناطق گرمسیری آلوده می شوند، اما تنها پس از بازگشت به خانه بیمار می شوند، که منجر به حرکت مداوم ویروس های دنگی در انسان های آلوده به تمام مناطق جهان و اطمینان از معرفی مکرر گونه ها و سروتیپ های جدید ویروس دنگی در مناطقی می شود که ناقل پشه ها هستند. رخ می دهد.
پنجمین عاملی که در ظهور مجدد بیماری همه گیر دنگی نقش داشته است، فروپاشی زیرساخت های بهداشت عمومی در اکثر کشورها در ۳۰ سال گذشته بوده است. کمبود منابع منجر به کمبود شدید متخصصان آموزش دیده شده است که می توانند برنامه های پیشگیری و کنترل موثر بیماری های منتقله از طریق ناقل را توسعه دهند. همزمان با این تغییر در سیاست های بهداشت عمومی بود که بر واکنش اضطراری به بیماری های همه گیر با استفاده از روش های کنترل پشه با فناوری پیشرفته به جای جلوگیری از آن بیماری های همه گیر با استفاده از کاهش منبع لارو از طریق بهداشت محیط تاکید داشت، تنها روشی که نشان داده شده است مؤثر باشد .